ต้นทุนของการตาย: การดูแลผู้ป่วยระยะสุดท้าย
เมื่อเดือนสิงหาคม ๒๕๕๓ รายการสารคดี “60 minutes” ของสถานีโทรทัศน์ CBS ในสหรัฐอเมริกาได้ทำรายการเกี่ยวกับการดูแลผู้ป่วยระยะสุดท้ายและสวัสดิการของรัฐ อาทิตย์อัสดงเห็นว่ามีเนื้อหาน่าสนใจ จึงนำเนื้อหาในรายการมาเรียบเรียงนำเสนอให้ท่านผู้อ่านได้รับรู้กัน
 เมื่อปีที่แล้วโครงการประกันสุขภาพ (Medicare) ของสหรัฐอเมริกา จ่ายเงินไปไม่น้อยกว่า ๑ ล้าน ๕ แสนล้านบาท (๕๐,๐๐๐ ล้านดอลลาร์สหรัฐ*) เพื่อเป็นค่ารักษาในช่วงสองเดือนสุดท้ายก่อนคนไข้เสียชีวิต เงินจำนวนนี้มากกว่างบประมาณของกระทรวงความมั่นคงภายในและกระทรวงศึกษาธิการ ประมาณการกันว่าร้อยละ ๒๐-๓๐ ของค่าใช้จ่ายทางการแพทย์อาจไร้ประโยชน์ในด้านการรักษา และส่วนใหญ่รัฐบาลกลางเป็นผู้ทดรองจ่ายไปก่อนโดยไม่มีการตั้งคำถาม
เมื่อปีที่แล้วโครงการประกันสุขภาพ (Medicare) ของสหรัฐอเมริกา จ่ายเงินไปไม่น้อยกว่า ๑ ล้าน ๕ แสนล้านบาท (๕๐,๐๐๐ ล้านดอลลาร์สหรัฐ*) เพื่อเป็นค่ารักษาในช่วงสองเดือนสุดท้ายก่อนคนไข้เสียชีวิต เงินจำนวนนี้มากกว่างบประมาณของกระทรวงความมั่นคงภายในและกระทรวงศึกษาธิการ ประมาณการกันว่าร้อยละ ๒๐-๓๐ ของค่าใช้จ่ายทางการแพทย์อาจไร้ประโยชน์ในด้านการรักษา และส่วนใหญ่รัฐบาลกลางเป็นผู้ทดรองจ่ายไปก่อนโดยไม่มีการตั้งคำถาม
มาร์เชีย คลิสช์ (Marcia Klish) อาจจะเป็นทั้งคนที่มีชีวิตอยู่ได้ด้วยวิทยาการทางการแพทย์ในปัจจุบันหรือคนที่ถูก
กีดกันจากการตายตามธรรมชาติ เธอมีอายุ ๗๑ ปี เป็นผู้ป่วยจากการผ่าตัดลำไส้ใหญ่หลายครั้งและติดเชื้อจากการรักษาตัวในโรงพยาบาล เธอนอนหมดสติอยู่ในห้องไอซียูที่ศูนย์การแพทย์ดาร์ทเมาท์-ฮิทช์ค้อค (Dartmouth-Hitchcock) ในมลรัฐนิวแฮมเชียร์
ไอรา บิอ็อค (Ira Byock) แพทย์ผู้หนึ่งซึ่งเป็นคนดูแลมาร์เชีย กล่าวว่า ทุกวันนี้ต้องใช้เงินประมาณ ๓๐,๐๐๐ บาทต่อคนต่อวัน สำหรับการดูแลผู้ป่วยในห้องไอซียู ซึ่งผู้ป่วยบางคนอาจจะต้องอยู่นานหลายสัปดาห์ หรือหลายเดือน มีรายหนึ่งต้องนอนอยู่ถึงหกเดือน
“มีคนอเมริกันจำนวนมากที่ตายบนวิถีทางเช่นนี้ คนอเมริกันไม่น้อยกว่าร้อยละ ๑๘–๒๐ ใช้วันสุดท้ายของชีวิตในห้องไอซียู ซึ่งทั้งแพงและไม่สะดวก หลายครั้งที่คนไข้ถูกทำให้สงบเพื่อที่จะได้ไม่ดึงสายต่างๆ ออกจากตัว หรือบางครั้งก็ถูกมัดมือเอาไว้ วิถีทางแบบนี้คงไม่ใช่ทางที่คนส่วนใหญ่ต้องการให้เป็นวันสุดท้ายในชีวิตของพวกเขา จะว่าไปแล้วสิทธิเรื่องการดูแลในวาระสุดท้ายนี้ เกือบจะเป็นสิทธิทางการแพทย์เรื่องสุดท้ายที่คนเราจะมีได้ก่อนตาย การแพทย์สมัยใหม่มีความสามารถสูงในการทำให้ผู้ป่วยระยะสุดท้ายมีชีวิตอยู่ต่อไปได้โดยการรักษาตามอาการของโรคต่างๆ ที่สัมพันธ์กันอย่างซับซ้อน ซึ่งทำให้กระบวนการตายเป็นไปอย่างลำบากมากขึ้นและหลายครั้งการยืดเวลาเช่นนี้ ไม่เป็นประโยชน์แต่อย่างไร
“สำหรับหลายครอบครัว คงจะนึกไม่ออกว่านอกจากการที่คนผู้เป็นที่รักของตนจะต้องตายจากไปจะมีอะไรที่เลวร้ายไปกว่านั้นอีก แต่จริงๆ แล้วยังมีเรื่องที่เลวร้ายได้มากกว่านั้น คือการที่คนที่เป็นที่รักต้องตายจากไปในสภาพที่เลวร้าย” เขาขยายความต่อไปว่า “ความตายที่เลวร้ายอย่างที่ว่า คือตายไปอย่างทุกข์ทรมาน ตายโดยที่ต้องมีสายระโยงระยางติดกับเครื่องมือต่างๆ ผมหมายถึงการปฏิเสธความตายในบางด้านกลับกลายเป็นภาพลวงตา และเราจะเริ่มมีปฏิกิริยาในแบบที่เข้าใจไม่ได้ว่าอะไรเป็นอะไร และผมคิดว่านี่คือภาพโดยรวมของสิ่งที่เรากำลังทำกันอยู่”
คนอเมริกันจำนวนมากบอกว่าต้องการตายที่บ้าน แต่จำนวนร้อยละ ๗๕ ตายที่โรงพยาบาลหรือสถานดูแลผู้ป่วย
ดร.เอเลียต พิชเชอร์ (Elliott Fisher) นักวิจัยของสถาบันดาร์ทเมาท์เพื่อนโยบายสาธารณสุข ตอบคำถามเรื่องทำไมคนจำนวนมากต้องไปตายที่โรงพยาบาลว่า “มันเป็นวิถีทางที่แทบจะไม่มีการต่อต้านเลย” ทางสถาบันได้ทำการวิเคราะห์ลงไปในรายละเอียดจากข้อมูลของโครงการประกันสุขภาพ ที่บันทึกข้อมูลของผู้ป่วยในช่วงสองปีสุดท้ายของชีวิต โดย ดร.ฟิชเชอร์ กล่าวว่า สำหรับหมอแล้ว หากคนไข้ที่ป่วยหนักเข้ามาอยู่ในโรงพยาบาล จะทำให้หมอจัดการดูแลคนไข้ได้อย่างมีประสิทธิภาพมากกว่า และปัจจัยหนุนด้านอื่นคือเรื่องค่ารักษาและการดูแลที่คนไข้จะได้รับ
ข้อเท็จจริงอีกประการคือ หมอจำนวนมากได้รับค่าตอบแทนจากจำนวนของคนไข้ที่ตนดูแลอยู่ และโรงพยาบาลจำนวนมากมีรายได้จากจำนวนคนไข้ที่รับมาเป็นผู้ป่วยใน “วิธีการที่เราสร้างระบบขึ้นมาในตอนนี้ ทำให้หมอที่ดูแลในขั้นต้น ไม่มีเวลาพอที่จะอยู่กับคุณเป็นชั่วโมง เพื่อดูอาการของคุณ หากว่าเขาต้องการจะปรับเปลี่ยนการรักษาคุณ” ดร.ฟิชเชอร์กล่าว “ฉะนั้น สิ่งแรกที่ทุกคนในระบบทำคือ รับคุณเข้ามาอยู่ในโรงพยาบาล จากการวิจัยของเราทำให้ผมคิดว่าราวๆ ร้อยละ ๓๐ ของคนไข้ที่อยู่ในโรงพยาบาลไม่จำเป็นต้องเข้ามา” เขาเสริมอีกว่า “และทันทีที่ใครสักคนเข้ามาอยู่ในโรงพยาบาล เขาจะถูกดูแลโดยผู้เชี่ยวชาญนับโหลที่จะมาทำการทดสอบสารพัดแบบ ไม่ว่าจะเป็นเรื่องที่สมควรจริงๆ หรือไม่ก็ตาม”
โดโรธี กลาส (Dorothy Glas) เป็นอดีตพยาบาล ผู้มีอายุ ๘๕ ปี ใช้ชีวิตช่วงสองเดือนสุดท้ายเข้าออกระหว่างสถานดูแลกับโรงพยาบาลชุมชนในนิวเจอร์ซีย์ ด้วยอาการป่วยจากโรคหัวใจและโรคตับในระยะลุกลาม ที่ได้ลงชื่อในหนังสือแสดงเจตจำนงว่า ไม่ต้องการให้ใช้มาตรการพิเศษใดๆ เพื่อยืดชีวิตเธอ แต่ก็ไม่สามารถจะหยุดหมอจำนวนมากที่มารุกรานเธอด้วยการทดสอบต่างๆ ได้
เมเรดิธ สเนดีเกอร์ (Meredith Snedeker) ผู้เป็นลูกสาวกล่าวว่า “ฉันบอกไม่ถูกหรอกว่าเขาเข้ามาทำอะไรบ้าง แต่ฉันรู้ว่ามีผู้“ด้านประสาทวิทยา ด้านระบบทางเดินอาหาร แม้กระทั่งจิตแพทย์ เพราะพวกเขาบอกว่าเธอมีอาการซึมเศร้า” ผู้เชี่ยวชาญมาดูเธอมากว่า ๑๓ คน เมื่อถามว่าเป็นผู้เชี่ยวชาญประเภทไหนบ้าง สเนดีเกอร์ตอบว่า และแม่ของเธอก็บอกจิตแพทย์ไปว่า “แน่นอนสิ ว่าฉันนะมีอาการซึมเศร้า ก็ฉันกำลังจะตายนี่”
เมื่อไปดูเวชระเบียน เราพบว่าไม่ได้มีแค่ผู้เชี่ยวชาญ ๑๓ คนที่เข้ามาดูแลแม่ของเธอ หากแต่เป็น ๒๕ คน ซึ่งแต่ละคนเรียกเก็บเงินจากโครงการประกันสุขภาพเป็นการเฉพาะตัวไป ทางโรงพยาบาลได้ยืนยันกับทางรายการ “60 minutes” ว่า การทดสอบทั้งหมดเป็นสิ่งที่เหมาะสมแล้ว แพทย์อิสระคนหนึ่งได้กล่าวกับทางรายการว่า “กรณีแบบนี้เป็นเรื่องที่ค่อนข้างทำกันเป็นปกติ”
บรรดาการตรวจต่างๆ ที่ทำกันนั้น มีการตรวจหามะเร็งปากมดลูกด้วย ซึ่งปกติแล้วจะแนะนำให้ตรวจกันเฉพาะผู้หญิงที่อายุน้อยกว่านี้มาก ไม่ใช่จะมาตรวจกับหญิงชราในวัย ๘๐ ปีที่กำลังจะตายด้วยโรคหัวใจและโรคตับ
“ในวงการแพทย์แล้ว เราได้กลับหัวกลับหางกฎของอุปสงค์และอุปทานเสียใหม่” ฟิชเชอร์กล่าวเสริม “แรงขับจากอุปทานจะมาผลักดันตัวอุปสงค์ของมันเอง หากว่าคุณกำลังบริหารโรงพยาบาลอยู่ คุณก็จะต้องทำให้โรงพยาบาลของคุณเต็มไปด้วยคนไข้ที่พร้อมจ่าย เพื่อคุณจะได้มีเงินมาจ่ายเงินเดือน มีเงินมาจ่ายบัญชีค้างชำระต่างๆ”
หลายครั้งการดูแลที่ดีที่สุดคือการพูดว่า “มาดูกันว่าคุณจะเป็นอย่างไรบ้าง หากรักษาด้วยวิธีเฉพาะแบบนี้สักสองสามวัน และตามดูผลการตอบสนองของคุณ” ไม่จำเป็นจะต้องมีการทดสอบมากมาย ฟิชเชอร์ กล่าวอีก “การดูแลที่ดีที่สุดอาจจะเป็นการพักอยู่ที่บ้านและทดลองรับการรักษาแบบใหม่ มากกว่าการเข้ามานอนรักษาตัวที่โรงพยาบาล ซึ่งอาจจะทำให้คุณติดเชื้อ ระบบที่เรามีอยู่เป็นไปในทิศทางที่ว่า หากยิ่งทำอะไรให้มาก ดูแลให้มาก ก็จะได้ค่าตอบแทนมากขึ้น”
ในธุรกิจแทบจะทุกประเภท ลูกค้าและผู้บริโภคที่มีจิตสำนึกต่อเรื่องต้นทุนจะทำให้ราคาสินค้าและบริการลดลง แต่ไม่ใช่สำหรับบริการด้านสุขภาพ นั่นเป็นเพราะลูกค้าและผู้บริโภคที่มารับการดูแลไม่ได้เป็นคนที่จ่ายเงิน “แรงกระตุ้นอันผิดประหลาดที่เรามีอยู่ในระบบ ถูกนำมาขยายในช่วงสุดท้ายของชีวิต” เดวิด วอล์คเกอร์ (David Walker) อดีตนักบัญชีมือเยี่ยมของรัฐบาลกล่าว
วอล์คเกอร์ เคยเป็นหัวหน้าสำนักงานของสำนักงานตรวจเงินแผ่นดิน ปัจจุบันเป็นหัวหน้าสำนักงานของมูลนิธิปีเตอร์ จี ปีเตอร์สัน (Peter G. Peterson Foundation) ซึ่งสนับสนุนให้มีการลดหนี้ในภาครัฐอย่างแข็งขัน เขาบอกว่า ค่าใช้จ่ายกว่า ร้อยละ ๘๕ ของค่าใช้จ่ายทางการแพทย์ จ่ายโดยรัฐบาลหรือบริษัทประกันเอกชน ไม่ใช่คนไข้เป็นผู้จ่าย และคนไข้จำนวนมากไม่สนใจจะดูใบเสร็จเสียด้วยซ้ำ “เรามีระบบที่ทุกคนจะต้องได้มากตามที่ต้องการ และคนเหล่านั้นไม่ได้รู้ถึงต้นทุนที่แท้จริงของสิ่งที่ตนได้ไป สิ่งหนึ่งที่อาจทำให้สหรัฐอเมริกาล้มละลายได้คือ ต้นทุนค่าใช้จ่ายด้านสุขภาพที่ควบคุมไม่ได้ และถ้าหากเรายังคุมมันไม่ได้ เราจะต้องเจอกับเรื่องการล้มละลายแน่ๆ”
การดูแลผู้ป่วยระยะสุดท้าย ยังเป็นเหมือนตัวแทนที่แสดงออกซึ่งวัฒนธรรมและการตัดสินใจทางการเมือง
ผู้ป่วยที่ได้รับความสนับสนุนจากครอบครัวให้สู้ ก็อยากจะมีชีวิตอยู่ และบ่อยครั้งเป็นเรื่องง่ายที่จะมองหาปาฏิหาริย์ทางการแพทย์มากกว่ามาพูดกันเรื่องว่าจะตายอย่างไร
เมื่อเราไปพบกับ ชาร์ล แฮกการ์ด เขาอายุได้ ๖๘ ปี และป่วยด้วยอาการตับและไตล้มเหลว เขาต้องการปลูกถ่ายอวัยวะ ซึ่งมีค่าใช้จ่ายประมาณ ๑ ล้าน ๓ แสน ๕ หมื่นบาท แต่หมอบอกเขาว่า ร่างกายเขาอ่อนแอเกินกว่าจะได้รับเลือกให้เข้าเป็นผู้รอรับการรักษาได้
ระหว่างที่ครอบครัวแฮกการ์ดหารือกันอยู่ และหมอผู้รักษาเขา นายแพทย์บีอ็อค ได้ถามคำถามอันยากจะรับฟังขึ้นมาว่า หากว่าเขาเกิดอาการแย่ลง แล้วมีอาการหัวใจและปอดล้มเหลว จะทำอย่างไรกัน
บีอ็อค บอกเขาว่า การปั๊มเพื่อกู้ชีวิตยากที่จะเป็นผล สำหรับคนไข้ที่มีสภาพอย่างแฮกการ์ด และจะทำให้เขาเสียชีวิตในห้องไอซียู
“ไม่ว่าคุณจะเลือกทางไหน เราจะเคารพในการตัดสินใจของคุณ และนั่นเป็นความจริง” บีออคก์ถามย้ำกับแฮกการ์ดว่า “เราควรจะทำ CPR* คุณหรือไม่หากหัวใจคุณหยุดเต้น” “ทำ” เขาตอบ
นายแพทย์บีอ็อคบอกว่า “มันไม่ได้เป็นทางเลือกของผม ไม่ได้เป็นสิ่งที่ผมแนะนำคนอื่นๆ ในเวลานี้ มันเป็นสิทธิของเขาที่จะขอให้ทำ และโครงการประกันสุขภาพเป็นผู้จ่าย”
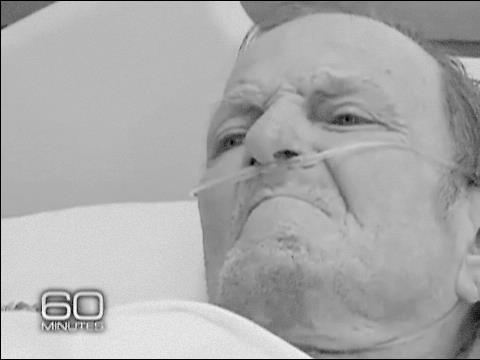 แฮกการ์ดตายในอีกสองสามเดือนถัดมา คนในครอบครัวของเขาเห็นว่า สภาพของเขาแย่มาก พวกญาติเลยตัดสินใจให้เขาตายอย่างสงบ แต่เมื่อการรักษาด้วยเครื่องมือไฮเทคราคาแพงมีศักยภาพในการยื้อชีวิต ทำให้เกิดข้อจำกัดในบางเรื่อง
แฮกการ์ดตายในอีกสองสามเดือนถัดมา คนในครอบครัวของเขาเห็นว่า สภาพของเขาแย่มาก พวกญาติเลยตัดสินใจให้เขาตายอย่างสงบ แต่เมื่อการรักษาด้วยเครื่องมือไฮเทคราคาแพงมีศักยภาพในการยื้อชีวิต ทำให้เกิดข้อจำกัดในบางเรื่อง
ตามกฎหมายแล้ว โครงการประกันสุขภาพไม่สามารถปฏิเสธการรักษาใดๆ ด้วยเหตุผลเรื่องราคา แม้จะต้องจ่ายเงิน ๑ ล้าน ๖ แสน ๕ หมื่นบาทสำหรับผู้ป่วยมะเร็งระยะลุกลามเพื่อทำเคมีบำบัดด้วยอาวาสติน (avastin) ซึ่งอาจจะยืดชีวิตออกไปได้อีกสักเดือนครึ่ง หรือจ่ายเงิน ๑ ล้าน ๒ แสนบาทสำหรับชายชราวัย ๙๓ ปีที่ป่วยเป็นมะเร็งระยะสุดท้าย เพื่อการผ่าตัดใส่เครื่องกระตุ้นหัวใจด้วยไฟฟ้าเข้าไปในร่าง หากว่าเขามีปัญหาเรื่องหัวใจด้วย
“ประเทศอุตสาหกรรมใหญ่ๆ ชาติอื่นทุกชาติ ยกเว้นสหรัฐอเมริกา มีเงินงบประมาณที่แบ่งสันปันส่วนมาจากเงินภาษีเพื่อการดูแลสุขภาพ เพราะพวกเขายอมรับว่าคุณอาจจะทำให้ประเทศล้มละลายได้หากไม่มีการจัดการเรื่องนี้” เดวิด วอล์คเกอร์บอก
“เมื่อถามว่าเขากำลังพูดถึงการจัดสรรปันส่วนงบประมาณใช่ไหม” วอล์คเกอร์บอกว่า “เราก็ปันส่วนอยู่แล้วในตอนนี้ แต่เราปันส่วนอย่างไร้เหตุผล ไม่เคยมีคำถามว่า เราควรจะมีหลักคิดในเรื่องนี้หรือไม่ ผมจะขยายความตรงนี้ ทั้งปัจเจกบุคคลและลูกจ้างควรจะสามารถใช้เงินมากที่เขาต้องการให้ทำ แต่คุณกำลังพูดถึงเรื่องของเงินงบประมาณจากภาษี ซึ่งมีข้อจำกัดว่าเรามีอยู่เท่าไหร่กันเชียว”
งานศึกษาหลายชิ้นสรุปว่า ผู้ป่วยและครอบครัวจำนวนมากไม่คุ้นเคยกับการเลือกการดูแลระยะสุดท้ายและการคิดเรื่องหนังสือแสดงเจตจำนงที่จะไม่รับการรักษา การดูแลที่บ้านและการจัดการความปวด
ปัญหาที่แท้จริงคือ ผู้ป่วยจำนวนมากได้รับการดูแลอย่างค่อนข้างก้าวร้าวสำหรับเขา หากว่าไปถามพวกเขา เขาก็คงอยากได้การดูแลที่ก้าวร้าวน้อยกว่านี้ พวกเขาต้องการการดูแลที่บ้าน ต้องการไปอยู่ที่สถานดูแลผู้ป่วยระยะสุดท้าย หากว่าเขามีทางเลือก แต่เราไม่เคยให้ทางเลือกเขาอย่างเพียงพอเลย
ในบางมุม หมอจำนวนมากรู้ว่าคนป่วยไม่ต้องการที่จะหาย
นั่นเป็นเรื่องที่ เมเรดิธ สเนดีเกอร์ บอกว่า เกิดขึ้นกับแม่ของเธอ แม้ว่าเธอจะได้รับเงินราว ๑ ล้าน ๒ แสนบาทเป็นค่าใช้จ่ายในการักษาในช่วงสองเดือนสุดท้ายของชีวิต แต่ไม่มีหมอสักคนหนึ่งจากใน ๒๕ คน ที่จะมานั่งลงข้างๆ และคุยกับเธอและครอบครัวเพื่อหารือกันว่า เธอต้องการจะตายอย่างไร
มาเชีย คริช ยังต้องมาใช้เวลาอยู่ในห้องไอซียูที่สถาบันดาร์ทเมาท์อยู่เป็นบางคราว แต่หมอบีออคก์และคณะได้มีการพบปะหารือกับ บาบารา เมนชิน (Barbara Menchin) เพื่อนสนิทของเธออยู่หลายครั้ง เธอบอกว่า คริชไม่ต้องการให้มีการใช้เครื่องมือใดๆ เพื่อช่วยเธอหากว่าไม่มีความหวังว่าเธอจะฟื้นได้ ซึ่งทำให้มีการตัดสินใจกันว่า หมอจะไม่พยายามปั๊มหัวใจเธอ หากว่าสภาพของเธอจะเลวร้ายลง ซึ่งคาดว่าจะเป็นเวลาอีกไม่นานนับจากนี้
“โดยรวมแล้ว ในทางวัฒนธรรม เราต้องรับรู้อย่างจริงจังว่า เราต้องตาย และก้าวผ่านมันไป เริ่มต้นมองว่าอะไรคือวิถีทางอันเป็นสุขภาวะ ดีงาม และเข้มแข็ง สำหรับคนที่จะต้องตาย” นายแพทย์บีอ็อค กล่าวในที่สุด
พิธีกรของรายการได้กล่าวสรุปว่า หากคุณกังวลว่ากฎหมายว่าด้วยการปฏิรูประบบสุขภาพจะผ่านการพิจารณาในเดือนมีนาคมหรือไม่ จากการที่เราพูดถึงประเด็นเรื่องการดูแลในระยะสุดท้ายของชีวิตตามที่เสนอมา อาจตอบสั้นๆ ได้ว่า “ไม่” และกล่าวต่อไปว่า กฎหมายใหม่ออกแบบเพื่อจำกัดการเติบโตของค่าใช้จ่ายด้านสุขภาพ รวมไปถึงโครงการนำร่องที่จะให้ค่าตอบแทนหมอสำหรับคุณภาพในการดูแลมากกว่าปริมาณ แต่ขณะเดียวกัน มันก็จะไปลดค่าใช้จ่ายสำหรับโครงการเกี่ยวกับสถานดูแลผู้ป่วยระยะสุดท้าย ที่มีการศึกษาแล้วว่าเป็นการลงทุนที่คุ้มที่สุดไปด้วย
* ปฏิบัติการช่วยฟื้นคืนชีพ (Cardiopulmonary resuscitation : CPR)
ที่มา:http://www.cbsnews.com/stories/2009/11/19/60minutes/main5711689.shtml
